新冠肺炎疫情嚴峻,全台進入三級警戒,除了院內感染外,日前北部也爆發洗腎中心群聚感染。於此非常時期,政府倡導應避免不必要的移動、活動或集會,更不應前往有群聚感染風險的地方。但血液透析患者是很特殊的族群,相較於染疫,他們若不按照時間洗腎,恐有立即性的生命危險,故只能做好自我防護,依約到洗腎中心或醫院接受例行性治療。
反過來說,萬一有血液透析患者染疫,仍然前往洗腎中心或醫院洗腎,豈不對身旁的洗腎患者和醫護人員造成危險?但禁止他們洗腎,可能不到一周,就會因體內毒素累積而撒手人寰,比起感染新患肺炎更致命。
因此,我們將介紹疫情下的洗腎患者,可能會碰到的問題,以及目前全台洗腎室的防疫措施。
 點此聽Podcast
點此聽Podcast
血液透析 V.S. 腹膜透析
一、血液透析
即俗稱的「洗血」,先為患者建立血液透析管路,再將患者的血液從管路中抽出來,進入人工腎臟,過濾後將相對乾淨的血液輸回患者身體。由於機器龐大以及必須要有大量純淨無菌的RO水,所以大部分必須在醫院或洗腎中心進行,平均每週需到洗腎室治療2~3次,每次時間約3.4~4小時,與其他病友和醫護人員的接觸較頻繁。
二、腹膜透析
即俗稱的「洗肚子」,將一條矽質導管植入腹腔,藉由人體腹膜具半透膜的特性,將乾淨無菌的透析液注入腹腔,以清除體內過多的水分及代謝廢物。腹膜透析具高度自主性與獨立性,可依照生活作息調整治療時間,並自行在家,或是乾淨的空間執行,只需每月回診一次,不須承受血液透析扎針之苦。

洗腎中心面臨的困境
台灣目前超過八萬名洗腎患者,根據健保署資料統計,台灣約有九成洗腎病患採用血液透析。在疫情爆發之下,會產生三個問題:
一、暴露於醫療院所時間過長:血液透析的患者需要到醫院或診所,每次洗腎時間約3.5~4小時,若以洗腎一週2~3次,平均暴露在醫院的時間約7~12小時。
二、洗腎室難以維持社交距離:目前全台醫療院所的洗腎室床位在配置之初,並無預想會出現如此嚴重的傳染病,因此床與床之間距離相當接近,無法達到社交距離,且並非移動洗腎床位即可解套。這是因為血液透析的床位需要水路,以及氧氣等機台的電路,所以血液透析的床位非常難移動。
雖然也有洗腎中心將洗腎床位改採梅花座,讓大家保持社交距離,但缺點是洗腎床位的數量會大幅銳減。假設只有一、兩家洗腎中心這樣做,或許其他醫療院所還有機會吸收無處可去的病人;但若大家都改採梅花座,可能需要臨時開立許多洗腎中心,才能讓剩下的患者接受治療,否則沒有定期洗腎,恐有生命危險。
三、腎臟病患者免疫力功能低下:相較於一般人,由於腎臟病或洗腎患者的免疫力功能低下,當感染新冠肺炎後,一般人可能只會產生輕微感冒症狀,而腎臟病患的症狀則會非常嚴重,甚至可能造成死亡,使得他們染疫的風險遠比一般人高。
根據美國的統計,疫情爆發之初,當所有人還不清楚有效的治療方法,以及適當防護時,染疫的血液透析患者,死亡率高達24.9%,所幸目前疫苗普及,以及醫療界對新冠肺炎有更多認識,血液透析患者的死亡率改善許多。

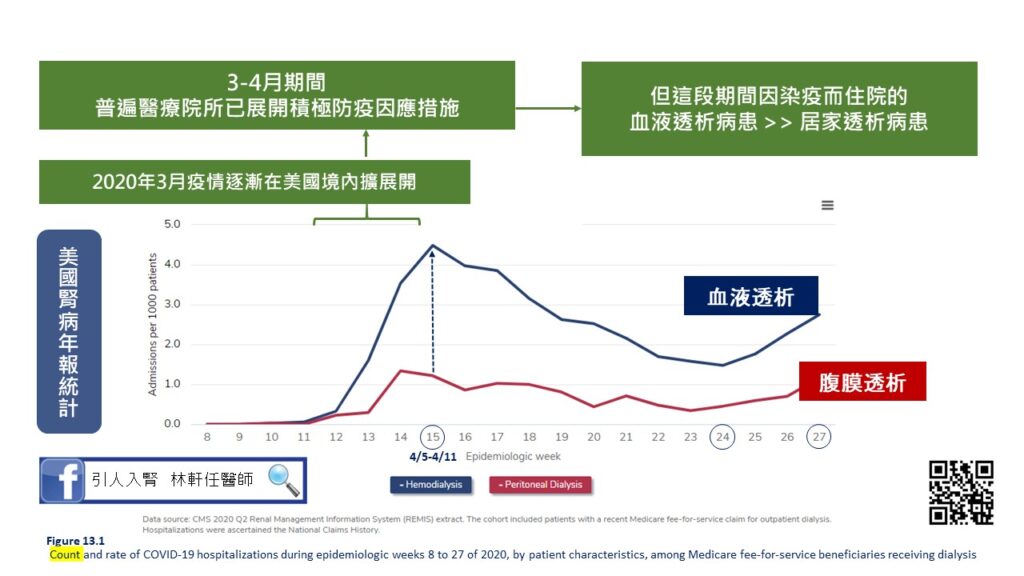
美國疫情爆發初期,血液透析病人住院率偏高
美國疫情高峰為2020年二、三月,在疫情爆發12個月後,美國腎臟病中心公布年報,從統計結果發現,疫情爆發之初,對於洗腎病人並無造成太大衝擊,且各醫療院所已於去年三、四月積極展開防疫措施,但從去年4/5~4/11,洗腎患者住院率大幅上升,且血液透析患者的住院率,為腹膜透析患者的3~4倍。
在另一篇醫學期刊研究結果也發現,血液透析感染的危險因子,主要還是因沒有保持適當社交距離。此外,由於洗腎病人大多由洗腎中心統一派遣接駁車接送,有時候一台車同時載2~4名患者,要是在密閉空間內有染疫的病人,就會大幅增加傳染風險。
相較於鄉村,血液透析患者較傾向都市的洗腎中心,認為可以獲得較完善的醫療資源。但由於都市洗腎中心規模龐大,人口稠密度也高,自然會增加人與人之間的連結;要是為此請患者改赴遙遠的鄉村洗腎中心洗腎,光是搭車通勤的時間,更會增加感染風險。
最後一項也是台灣常見的景象,即在洗腎室外排隊的患者,或是陪同前往家屬,由於等待時間相當長,便常常抽菸打發時間,尤其台灣的醫療院所,都有限制抽菸的區域,這個區域相當小,經常可見成群的家屬或患者,聚集在醫院的角落抽菸,毫無社交距離可言,也是防疫的破口之一。
綜合以上,由於台灣的洗腎人口中,約九成必須到院洗腎,每周暴露在醫院的時間至少7小時以上,且各醫療院所的洗腎室床位,社交距離維持不易,這真是洗腎中心面臨的困境。